Основними завданнями, що стоять перед лікарем швидкої медичної допомоги при поданні невідкладної допомоги потерпілим, є припинення дії травмуючого фактора, швидке визначення ознак, що загрожують життю, підтримання життєво важливих функцій (передусім кровообігу і дихання), зупинка зовнішньої кровотечі, обезболювання, закриття ран асептичними пов’язками, іммобілізація, застосування інфузійної терапії, транспортування, нагляд і продовження інтенсивної терапії під час транспортування.
Лікар швидкої медичної допомоги має пам’ятати, що від якості і швидкості подання допомоги залежать результати лікування, а нерідко й життя потерпілого. Якщо врахувати, що при цьому іноді доводиться одночасно подавати допомогу кільком потерпілим, то стає очевидною необхідність чіткого медичного сортування, швидкого орієнтування в характері і тяжкості ушкоджень, оцінки загального стану кожного потерпілого і правильного вибору лікувально-діагностичної тактики.
Незалежно від умов, в яких доводиться подавати допомогу (на вулиці, у громадському місці і т. д.), обстеження має здійснюватись у певному порядку:
по-перше, треба з’ясувати в самого потерпілого, а при неможливості контакту з ним — в оточуючих обставини травми;
по-друге, оцінити тяжкість загального стану, вираженість порушення свідомості, дихання, гемодинаміки;
по-третє, зробити дослідження, спрямовані на з’ясування характеру ушкоджень.
Треба системно обстежити всі частини тіла, які могли потерпіти при травмі. Особливо старанно обстежують хворих, які непритомні, в стані шоку або алкогольного сп’яніння. Хворого слід роздягти (в приміщенні). Спочатку одяг знімають із здорових, а потім — з ушкоджених частин тіла. Якщо одяг зняти неможливо, його розрізують по швах, додержуючи особливої обережності, щоб не посилити біль, оскільки це може призвести до розвитку шоку, а при переломах кісток — до жирової емболії.
Обстеження потерпілих, особливо непритомних, починають з огляду і пальпації волосистої частини голови та лицьового скелета. Наявність припухлості (підшкірна гематома), саден є першою ознакою ушкодження. При пальпації можуть визначатися вдавлення кісток. Кровотеча з носових ходів і зовнішніх слухових проходів може вказувати на перелом основи черепа. Порушення черепної іннервації, паралічі, парези підтверджують припущення про черепно-мозкову травму.
При обстеженні ділянки лиця виявляють локалізацію синців, саден, ран, визначають наявність болючості, крепітації, патологічної рухомості, порушення змикання зубних рядів.
У ділянці шиї слід виключити травму великих судин, гортані, трахеї. Ці ушкодження проявляються порушенням дихання, кашлем, кровохарканням, підшкірною емфіземою. Різкий біль при рухах у шийному відділі хребта свідчить про вивих або перелом у цій ділянці.
Обстеження грудної клітки має бути особливо старанним, коли є підозра на закриту травму грудей. Слід звернути увагу на конфігурацію грудної клітки, обмеження рухомості її при диханні. Перелом ребер, його локалізацію визначають пальпаторно: у ділянці перелому відчувається різка болючість, нерідко крепітація і рухомість уламків. Пальпація грудної клітки дає змогу виявити підшкірну емфізему, аускультація і перкусія — ознаки гемо- або пневмотораксу. Про ушкодження легені свідчить тріада ознак: біль, підшкірна емфізема, кровохаркання.
Симптомами тампонади серця є синюшність шкіри лиця і слизових оболонок, різке ослаблення тонів серця, набрякання шийних вен, значне розширення зони абсолютної серцевої тупості, виражені ознаки гострої недостатності серця.
При закритій травмі живота звертають на себе увагу обмеження дихальних рухів певних ділянок передньої черевної стінки, болючість її при пальпації, нерідко виявляється мимовільне напруження її м’язів.
При травмі живота з ушкодженням порожнистих органів розвивається картина гострого розлитого перитоніту, для якого характерні різкий біль у животі, загальна слабкість, тахікардія, мимовільне напруження м’язів передньої черевної стінки та інші симптоми подразнення очеревини.
При ушкодженні паренхіматозних органів (печінки, селезінки) виявляються ознаки внутрішньої кровотечі: блідість шкіри, холодний піт, слабкість, тахікардія, зниження артеріального тиску.
При обстеженні потерпілих з ушкодженням таза та його органів, як правило, виявляються ознаки гострої крововтрати і травматичного шоку. Місцево при пальпації тазового кільця у взаємно перпендикулярних напрямах виявляється різка болючість. Слід пам’ятати, що при цьому можуть ушкоджуватися сечовий міхур, пряма кишка, сечовипускний канал.
У процесі обстеження хребта визначають положення потерпілого, звертають увагу на наявність деформації фізіологічних вигинів хребта та лінії остистих відростків, локального болю, напруження м’язів спини, установлюють можливість активних рухів рук і ніг, досліджують чутливість з визначенням рівня гіпестезії або анестезії.
Обстеження кінцівок. При огляді передусім звертають увагу на положення кінцівки, стан шкіри, локалізацію синців, гематом, наявність деформації осі кінцівки та її сегментів, змін конфігурації суглобів. Цінні дані дає дослідження активних і пасивних рухів. Відсутність активних рухів характерна для вивиху і перелому. При ушибі, розтягові активні рухи збережені, хоч обмежені і болючі.
Після клінічного обстеження ставлять попередній діагноз, у якому відображують таке:
1) вид травми (відкрита, закрита);
2) локалізація травми;
3) основні ушкодження;
4) супровідні ушкодження; 5) ускладнення.
Більшість потерпілих потребують амбулаторного лікування. Якщо ж є травми черепа, голови, грудей, живота, хребта і таза, особливо з ушкодженнями внутрішніх органів, а також при вивиху і переломі великих сегментів кінцівок уже під час обстеження і встановлення діагнозу потерпілим подають допомогу із здійсненням невідкладних лікувальних заходів.
Невідкладна допомога. Передусім приступають до тимчасового припинення кровотечі, накладають асептичні пов’язки, ведуть боротьбу з больовим синдромом і порушеннями життєво важливих функцій, травматичним і геморагічним шоком, застосовують транспортну іммобілізацію.
Для боротьби з болем застосовують наркотичні і ненаркотичні анальгетики, місцеву анестезію, рідше — анальгетичний наркоз трихлоретиленом, закисом азоту з киснем. Із наркотичних анальгетиків найчастіше використовують морфіну гідрохлорид, промедол, омнопон, рідше — фентаніл. Для посилення обезболюючої дії їх комбінують з антигістамінними препаратами (супрастином, димедролом, дипразином). У легших випадках можна призначати ненаркотичні анальгетики. При переломах ребер, кісток таза, рук і ніг найчастіше використовують місцеве обезболювання.
Залежно від локалізації ушкодження та вираженості больового синдрому застосовують такі види блокад:
1) введення новокаїну в ділянку перелому;
2) циркулярну (поперечного перерізу кінцівки);
3) футлярну за О. В. Вишневським;
4) провідникову, а також деякі спеціальні види (внутрішньотазову за Школьниковим — Селівановим, шийну вагосимпатичну, міжреберну, паравертебральну, сакроспінальну, паранефральну) (табл. 5).
Транспортна іммобілізація — це прийом, що забезпечує ушкодженій частині тіла положення спокою протягом усього часу транспортування потерпілого в стаціонар.
Транспортна іммобілізація є обов’язковим компонентом невідкладної медичної допомоги. Основне завдання її — забезпечення нерухомості фрагментів поламаних кісток. Транспортна іммобілізація сприяє зменшенню болю, поліпшенню периферичного кровообігу, запобігає розвиткові шоку, жирової емболії і вторинної кровотечі, сповільнює механічне поширення бактеріального забруднення по міжтканинних щілинах.
Будь-яка транспортна іммобілізуюча пов’язка складається з трьох частин: а) шини; б) прокладки; в) фіксуючої пов’язки.
Показаннями до транспортної іммобілізації є ушкодження кісток і суглобів, магістральних судин і нервових стовбурів, значне ушкодження м’яких тканин. Доцільно використовувати її при рановій інфекції і травматичному відриві кінцівки,
Загальні принципи транспортної іммобілізації:
1. Транспортну іммобілізацію треба проводити у найбільш ранні строки.
2. Перед транспортною іммобілізацією роблять обезболювання. Рани закривають асептичною пов’язкою, за показаннями накладають джгут і фіксують час його накладання.
3. Одяг і взуття з потерпілого, як правило, не знімають (м’яка прокладка під шину).
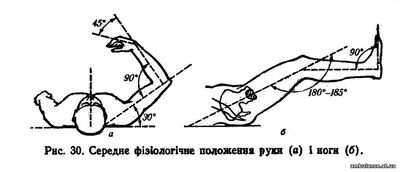
4. Кінцівці перед накладенням транспортних шин надають середньофізіологічного положення: для верхньої — згинання і відведення в плечовому суглобі під кутом 30°, згинання в ліктьовому суглобі до кута 90°, пальці зігнуті в усіх суглобах під кутом 45° (рис. 30, а); для нижньої —- згинання в колінному суглобі до кута 180—185°, стопа по відношенню до гомілки під кутом 90° (рис. 30, б).
5. При ушкодженні будь-якого сегмента кінцівки з рухів виключають два сусідні суглоби, а при травмах плечової кістки і плечового суглоба, стегнової кістки і кульшового суглоба — усі основні суглоби верхньої (плечовий, ліктьовий, променевозап’ястковий) і нижньої (кульшовий, колінний і гомілкостопний) кінцівок.
6. Транспортну шину перед накладанням моделюють відповідно до форми і положення основних сегментів кінцівки, накладають шину поверх ватно-марлевої прокладки.
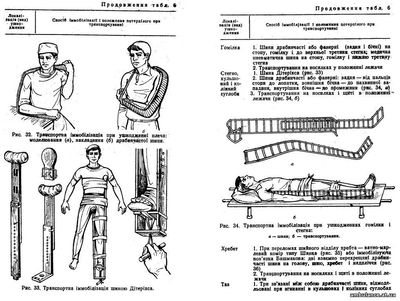
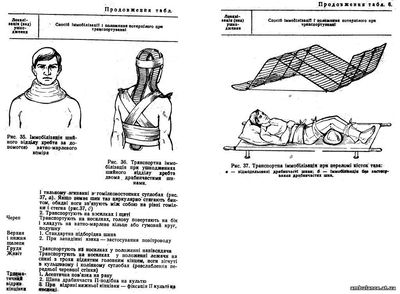
Ефективність транспортної іммобілізації залежить не тільки від додержання цих принципів, а й від правильного здійснення її в кожному конкретному випадку, тобто залежно від локалізації, виду ушкодження і т. д. (табл.6).
Іммобілізацію верхньої кінцівки підручними засобами (ремінь, поділ сорочки, піджака) найчастіше роблять фіксацією її в середньофізіологічному положенні до тулуба, а також накладанням косинкової пов’язки.
Іммобілізації нижньої кінцівки підручними засобами досягають фіксацією ушкодженої кінцівки до здорової за допомогою дошки і ременя для брюк.